Certo dia, em setembro de 1811, a escritora britânica Frances Burney se viu rodeada por sete homens vestidos de preto que empunhavam objetos cortantes pontiagudos.
Sua única opção foi fechar os olhos, “renunciando a qualquer observação, qualquer resistência, qualquer interferência, tristemente decidida a resignar-me por completo”.
Burney estava em Paris, nas mãos de uma equipe excepcionalmente grande de profissionais, incluindo dois dos principais cirurgiões da época: Dominique Jean Larrey, cirurgião-chefe do exército imperial, e Antoine Dubois, cirurgião consultor do próprio Napoleão.
O motivo que a fez se submeter a essa dolorosa experiência foi um câncer de mama. “Desesperada e sem esperanças”, ela se entregou ao inevitável, segundo contaria mais tarde por carta à irmã Esther.
Intitulada “Relato de Paris de uma operação terrível”, a carta foi uma das primeiras descrições em primeira pessoa de uma mastectomia. E uma das poucas descrições detalhadas do terrível tormento a que se submetiam as pessoas que eram operadas antes da invenção da anestesia.
Dubois havia advertido que ela iria “sofrer muito”. E Burney sabia que teria que aguentar, “desafiando um terror que supera qualquer descrição, a dor mais torturante”.
“Mas, quando o aço terrível penetrou no peito, cortando as veias, as artérias, a carne, os nervos” das suas entranhas, irrompeu “um grito que perdurou ininterruptamente durante todo o tempo da incisão (…) de tão insuportável foi a agonia. (…) Senti a faca contra o esterno, raspando-o!”

CRÉDITO,GETTY IMAGES. O quadro ‘O Cirurgião’ (1550-1555), do pintor flamengo Jan Sanders van Hemessen
O depoimento de Burney oferece uma visão profunda da dor física e psíquica vivenciada pelos pacientes que passavam por cirurgias. E ela sentiu as sequelas não só no corpo, mas também na mente.
“Passei não foram dias, nem semanas, mas meses sem poder falar deste assunto terrível sem praticamente voltar a vivê-lo!”, ela escreveu.
Diante da perspectiva de ter partes do corpo cortadas enquanto estavam conscientes, os pacientes aguentavam qualquer doença, até chegar à beira da morte, sabendo que a dor de aliviá-la seria pior.
Os cirurgiões também enfrentavam momentos de angústia profunda — e, até para os maiores especialistas do bisturi, as operações eram o último recurso.
Burney conta que Larrey “tinha lágrimas nos olhos” ao contemplar o procedimento e que, na única vez em que falou, foi para dizer o quanto se compadecia da situação, ao observar sua preocupação ao vê-la passar por tamanho sofrimento.
Dado tamanho horror, não é de se estranhar que as tentativas de reduzir a dor por meio da inconsciência sejam tão antigas quanto a própria civilização.
Muitos dos processos eram inofensivos e ineficazes, enquanto outros eram simplesmente perigosos.
Um brinde e diversas poções
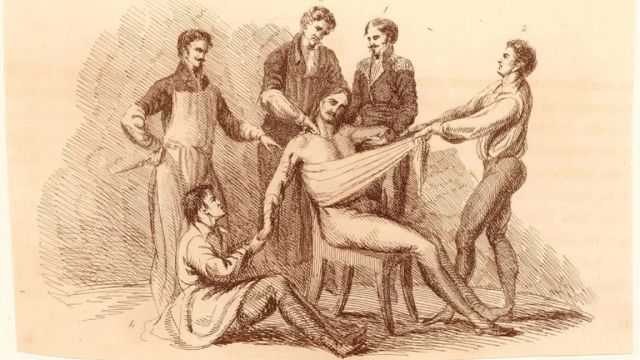
CRÉDITO,GETTY IMAGES. Sem anestesia, era preciso restringir os movimentos dos pacientes enquanto eles sofriam dores lancinantes
A ingestão de etanol para induzir uma espécie de desapego da dor era uma das práticas mais comuns. Os médicos embriagavam os pacientes até que eles não se importassem mais com as dores que sentiam.
O álcool também servia frequentemente como solvente em poções sedativas, que místicos e curandeiros de todo o mundo preparavam com plantas capazes de alterar a mente.
Um dos exemplos mais antigos chama-se máfèisàn — uma mistura de extratos de ervas criada pelo cirurgião chinês Hua Tuo, do século 2. Segundo o Livro do Han Posterior, que descreve a história chinesa daquele período, ele foi o primeiro médico a realizar uma cirurgia com anestesia, 1,6 mil anos antes da prática ser adotada na Europa.
A receita exata se perdeu, mas acredita-se que o lendário sedativo contivesse cannabis ou acônito (Aconitum napellus), uma planta venenosa que pode ser fatal.
Alguns dos ingredientes de outras poções sedativas também possuem essa mesma característica, como a beladona, uma das plantas mais tóxicas do hemisfério norte que foi usada por séculos em tratamentos medicinais, ou a cicuta, o veneno oficial da Grécia antiga que matou Sócrates.
A cicuta era um dos ingredientes do sedativo inglês dwale, que também continha:
– Ópio: provavelmente, o mais eficaz analgésico conhecido, mas que é forte causador de dependência;
– Bílis de javali: o uso de ingredientes animais nessas receitas não era comum, mas a bílis era muitas vezes misturada com gordura para ajudar na emulsificação e absorção dos ingredientes;
– Nabo-do-diabo: esta planta contém substâncias que podem causar problemas de saúde em seres humanos — provavelmente substituía a mandrágora, que era a erva mais usada nas receitas do Mediterrâneo, pela sua capacidade de produzir sonolência e alucinações;
– Meimendro: como a mandrágora, esta planta é capaz de induzir inconsciência profunda e duradoura, tendo sido amplamente usada na Europa, na Ásia e no mundo islâmico;
– Alface: o suco seco da alface silvestre, chamado de Lactucarium, foi associado por séculos a uma ação sedativa suave, embora haja pouca ou nenhuma evidência científica que justifique isso;
– Vinagre: usado por muito tempo para reanimar as pessoas inconscientes e para despertar o paciente após a operação.
O dwale é um exemplo das poções que começaram a ser padronizadas na Idade Média em torno desse grupo específico de plantas. No século 15, uma mistura de ópio, mandrágora e meimendro era o sedativo preferido para procedimentos cirúrgicos, como amputações. E os sedativos mudaram muito pouco daquela época até o século 19.
Mas essas poções não eram o único método usado para causar inconsciência.
Golpes, pressões e hipnose
Tomar poções que, em mãos incautas, poderiam envenenar o paciente não era muito aconselhável. Permitir levar um forte golpe na cabeça tampouco não era a opção mais atraente. Mas se recorria a esta medida quando todo o resto falhava ou não estava disponível, para deixar os pacientes que precisavam de cirurgia inconscientes. Era uma medida misericordiosa, mas suas consequências podiam incluir até mesmo um traumatismo craniano.

CRÉDITO,GETTY IMAGES. A papoula (Papaver somniferum) é até hoje a fonte de muitos opiáceos — seu nome botânico em latim significa ‘papoula que adormece’
Outra técnica usada era a aplicação de pressão nos nervos para causar dormência nas extremidades, ou nas artérias do pescoço.
Os gregos antigos chamaram essas artérias de “carótidas” — nome derivado da palavra grega para torpor ou atordoamento. Essa denominação pode indicar que, naquela época, talvez já se soubesse que comprimi-las provoca inconsciência.

CRÉDITO,GETTY IMAGES. A hipnose era uma solução eficaz, mas para poucos
A pressão nos nervos foi utilizada em 1784 pelo cirurgião britânico John Hunter para amputar um membro e, segundo o Colégio Real de Anestesistas do Reino Unido, o paciente não sentiu dor.
Já a pressão sobre as artérias não era muito comum, por uma razão muito simples: a obstrução do fluxo de sangue para o cérebro colocava a vida do paciente em risco.
A hipnose — conhecida como “mesmerismo” ou “magnetismo animal” no final do século 18 — era menos perigosa e poderia ser eficaz, mas apenas em indivíduos suscetíveis.
Rapidez
Diante deste panorama, o melhor que se poderia esperar era estar nas mãos de cirurgiões como Robert Liston. Suas operações no University College Hospital de Londres no início da década de 1840 eram conhecidas pela velocidade, intensidade e sucesso.
A chance de morrer por uma amputação realizada por Liston era de 1 a cada 6 (muito melhor que um cirurgião médio da era vitoriana) — e, do primeiro corte até a queda do membro amputado em uma caixa de serragem, a cirurgia levava apenas 25 segundos.

CRÉDITO,WELLCOME COLLECTION. Robert Liston (1794-1847) podia não ser muito querido pelos colegas, mas era bastante requisitado pelos pacientes
Sem analgésicos disponíveis, a destreza dos cirurgiões reduzia o trauma quase inimaginável causado pela cirurgia. Mas também limitava a variedade de procedimentos possíveis.
As operações mais complicadas exigiam anestesia, não só para evitar as dores, mas também, em algumas partes do corpo, para relaxar os músculos e ter acesso aos órgãos internos.
Finalmente!
Até que, em meados do século 19, surgiu o primeiro agente sedativo com sucesso comprovado: o éter dietílico.
A substância havia sido sintetizada originalmente (por meio da ação do ácido sulfúrico sobre o etanol) no século 13. Há relatos daquela época de que o éter dietílico produzia alívio da dor e perda de consciência, mas ele só foi aplicado clinicamente 600 anos depois.
O clorofórmio também entrou em cena, e esses dois compostos ofereceram aos cirurgiões mais tempo para operar — portanto, de forma mais meticulosa.
Mas, na década de 1850, houve debates acalorados sobre os riscos e benefícios da anestesia. Havia dúvidas se a dor seria necessária para o sucesso da cirurgia.
Durante a Guerra da Crimeia (1853-1856), o médico-chefe do exército britânico proibiu especificamente o uso de clorofórmio em cirurgias no campo de batalha.
Um cirurgião militar comentou que preferia ouvir “os fortes gritos” dos soldados enquanto passavam pelo local de cirurgia. Ele afirmava que era um sinal de que eles estavam lutando para sobreviver.
“A dor era considerada uma função vital, pois eles pensavam que era um estimulante para que o corpo suportasse o estresse da cirurgia”, diz Stephanie Snow, historiadora de medicina da Universidade de Manchester, no Reino Unido, e autora de livros sobre a história da anestesia.

CRÉDITO,GETTY IMAGES. O éter e o clorofórmio foram os únicos anestésicos gerais usados em cirurgias por décadas
Mas, em 1860, a anestesia era de uso comum. Ela reduzia a chance de os pacientes recusarem a cirurgia, e os cirurgiões tinham mais tempo para realizar os procedimentos e tentar operações novas e mais sofisticadas.
No início do século 20, foram utilizados os primeiros anestésicos locais, com base em cocaína, e começaram a surgir os primeiros profissionais anestesistas.
Mas o éter e o clorofórmio, às vezes usados combinados, continuavam sendo os únicos anestésicos gerais (embora o clorofórmio tenha deixado de ser usado na década de 1930).
Foi necessária uma guerra mundial para que fossem desenvolvidas as drogas e os gases utilizados hoje em dia nos centros cirúrgicos — que devem sua existência ao desenvolvimento das armas nucleares.
“As bombas nucleares exigiam hexafluoreto de urânio, e o avanço repentino da química de fluoretação durante a Segunda Guerra Mundial permitiu a produção de anestésicos muito eficazes, não inflamáveis e mais seguros”, explica William Harrop-Griffiths, presidente da Junta de Pesquisa e Qualidade Clínica do Colégio Real de Anestesistas do Reino Unido.
Por isso, Harrop-Griffiths afirma que “de algo que matou dezenas de milhares [de pessoas], surgiram drogas que salvaram centenas de milhares”.
Este texto foi publicado orihinalmente em BBC News





































