 A dor ciática é uma inflamação ou irritação do nervo mais longo do nosso corpo, o nervo ciático. Ele também é muito volumoso, podendo ter a espessura de um dedo. Quando essa estrutura neurológica é afetada, a dor pode se estender da região lombo-sacra até o pé, passando por glúteo, coxa e lateral da perna. Essa dor é descrita pelos pacientes como uma dor profunda, como se fosse no osso.
A dor ciática é uma inflamação ou irritação do nervo mais longo do nosso corpo, o nervo ciático. Ele também é muito volumoso, podendo ter a espessura de um dedo. Quando essa estrutura neurológica é afetada, a dor pode se estender da região lombo-sacra até o pé, passando por glúteo, coxa e lateral da perna. Essa dor é descrita pelos pacientes como uma dor profunda, como se fosse no osso.
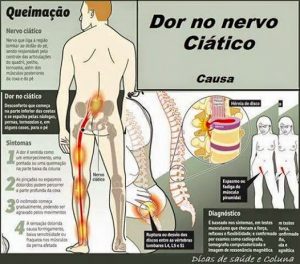
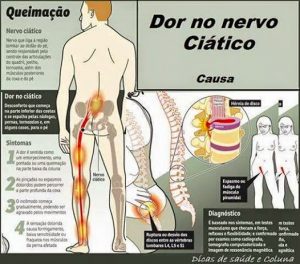
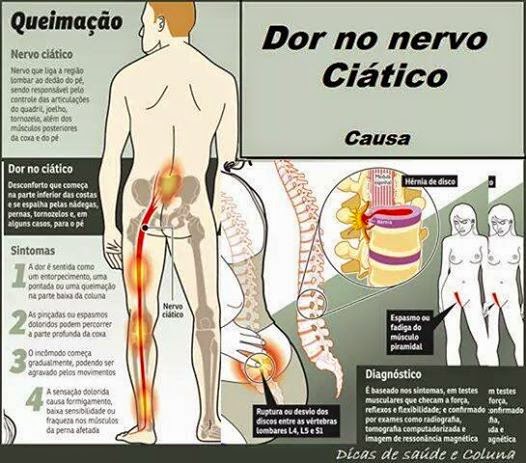
COMO SURGE A DOR NO NERVO CIÁTICO?

A irradiação do nervo ocorre por compressão no seu trajeto ou no local da sua origem (raiz nervosa). As compressões poderão ser por trauma direto ou de repetição, como ficar sentado por muito tempo em uma cadeira desconfortável ou sentado sobre uma carteira de dinheiro alojada no bolso traseiro da calça.
É muito comum que esses sintomas apareçam também pela prática esportiva, como corrida e musculação, ou em atletas que praticam esportes com saltos. Todos esses esportes solicitam os músculos dos glúteos e o piriforme. Na grande maioria o trajeto do nervo ciático passa por baixo do músculo-piriforme. Em 10% da população, o nervo ciático passa por dentro dele. Assim, qualquer alteração desse músculo poderá causar dor no local ou problemas de sensibilidade na perna. Portanto, devemos ter cuidado ao fortalecer essa região e, somente nesses casos, é que o alongamento do piriforme aliviará de imediato as dores localizadas e as irradiadas para a perna.
Saber distinguir se a dor é oriunda de um problema na coluna ou se o paciente tem pré-disposição para contratura desse músculo será de fundamental importância para saber se é possível alongar ou não. É importante salientar que a causa mais comum da dor ciática são as lesões degenerativas da coluna vertebral, tais como: hérnia de disco, protrusão de disco, espondilolistese, artrose nas vértebras inferiores e estenose vertebral. Nesses casos, alongar os músculos posteriores da coxa podem até contribuir para o aumento da dor. Nas lesões mais severas e graves, os pacientes poderão apresentar quadros de fraqueza muscular em uma das pernas ou nas duas, e a falta de força poderá mudar o padrão da caminhada. Nesses casos, o paciente não consegue ficar de ponta de pé sobre a perna afetada ou dar alguns passos usando apenas os calcanhares.
Existe também a possibilidade da perda do controle da urina em casos mais graves. O importante é que todos os profissionais e os familiares que estão cuidando de um paciente com esse quadro fiquem em alerta, pois a negligência ou a falta de atenção poderá levar a quadros irreversíveis.
O QUE É O NERVO CIÁTICO?
O nervo ciático corresponde ao maior nervo do corpo humano. Começa na espinha inferior e desce pela parte posterior de cada perna. Ele é responsável pelo controle das articulações do quadril, joelho e tornozelo e também dos músculos posteriores da coxa e dos músculos da perna e do pé.
O problema com o nervo ciático ocorre quando alguma pressão ou lesão o afeta. Esse dano ao ciático pode ocorrer dentro do canal espinhal – entre as vértebras por onde passa a medula espinhal – ou em outros pontos de seu percurso. E, uma vez inflamado por algum tipo de compressão externa ou outros fatores, surge a famosa dor ciática que apresenta uma série de sintomas.
CARACTERÍSTICAS DA DOR CIÁTICA
 Essa dor ocorre, geralmente, em um lado do corpo. Começa na região lombar da coluna, podendo irradiar ao longo da coxa até a batata da perna, o pé ou até mesmo os dedos.
Essa dor ocorre, geralmente, em um lado do corpo. Começa na região lombar da coluna, podendo irradiar ao longo da coxa até a batata da perna, o pé ou até mesmo os dedos.
Os principais sintomas da doença incluem:
– Sensação de “queimação” ou dormência;
– Dor acompanhada de choques intermitentes nas nádegas que se prolongam para baixo por trás ou pelo lado da coxa e/ou perna;
– Pinçadas ou espasmos de dor na parte baixa da coluna e ao longo do nervo ciático, que percorre pela parte profunda da coxa e/ou superficial da perna indo até o pé;
– Dificuldades em realizar certos movimentos, como sentar ou levantar;
– Perda de sensibilidade (parestesias)ou fraqueza nos músculos da perna afetada;
– Perda da função intestinal ou da bexiga.
Os sintomas da Dor Ciática, normalmente, pioram no período da noite. Mas vale ressaltar que nem todo paciente identificará os mesmos sintomas e nem pelo mesmo período de tempo. Tudo vai depender da causa da compressão do nervo ciático, isso será determinante para a manifestação dos sintomas.
PATOLOGIAS QUE CAUSAM A DOR CIÁTICA
A dor do nervo ciático pode ter diversos motivos: hérnia de disco lombar, espasmo do músculo piriforme ou trauma direto sobre nervo, produzido, por exemplo, por uma injeção mal aplicada.
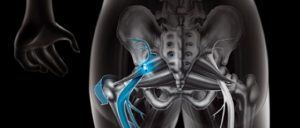
O nervo ciático fica localizado entre o trocanter maior e a tuberosidade isquiático. Ele é recoberto pelo músculo do glúteo quando o quadril está estendido, mas quando flexionado, o músculo se desloca e deixa o nervo descoberto.
O nervo ciático se conecta com a medula espinhal através dos forames sacras posteriores e também da quinta vértebra lombar (L5). À medida que acompanhamos o nervo no sentido do quadril ao pé, esses ramos que saem da medula se unem e formam o nervo ciático que, quando chega na metade do fêmur, se divide em nervo tibial e nervo fibular comum que, por sua vez, vão se ramificando.
O nervo atravessa vários músculos, fáscias e tendões em seu trajeto e acaba por se enervar com músculos como o adutor magno e o piriforme. Na região do quadril, o nervo ciático passa internamente pelo músculo piriforme e lateralmente pelos músculos obturador interno e os gêmeos inferior e superior. Quando o piriforme se encontra em espasmo muscular, ele comprime o nervo ciático produzindo dor, por isso o nome de Síndrome do Piriforme.
As dores dos nervos ou ciatalgias podem se assemelhar a choques, agulhadas ou formigamentos e ocorrem no local da lesão ou em uma região que esse nervo percorre. Na Síndrome do Piriforme, a dor pode chegar ao joelho ou à parte posterior da panturrilha (nervo tibial).
Muitos ciclistas, triatletas e corredores apresentam esse tipo de patologia porque o músculo piriforme pode encurtar e levar a uma compressão do nervo. A postura na bicicleta e o tipo de corrida, como em treinos de subida, são alguns dos fatores.
O tratamento pode ser feito com anti-inflamatórios e sessões de fisioterapia para uma total reabilitação. Um tratamento só com anti-inflamatório ou só acupuntura (que tem como princípio aumentar as endorfinas fisiológicas do nosso corpo para que possamos tolerar um nível maior de dor), irá apenas aliviar as dores. Para resolver a causa é preciso um bom trabalho de alongamento muscular.
USO DE MEDICAMENTOS PARA ALÍVIO DA DOR NO NERVO CIÁTICO.
 Para obter alívio imediato no caso de dor ciática aguda, o médico pode recomendar os seguintes medicamentos: anti-inflamatórios não esteroides, cortisona e relaxantes musculares. Muitas vezes o médico prescreve uma injeção de anti-inflamatórios e relaxantes musculares juntos, por exemplo: Muscoril e Voltaren. Se estes princípios ativos não reduzem a dor, o médico pode fazer as infiltrações de cortisona.
Para obter alívio imediato no caso de dor ciática aguda, o médico pode recomendar os seguintes medicamentos: anti-inflamatórios não esteroides, cortisona e relaxantes musculares. Muitas vezes o médico prescreve uma injeção de anti-inflamatórios e relaxantes musculares juntos, por exemplo: Muscoril e Voltaren. Se estes princípios ativos não reduzem a dor, o médico pode fazer as infiltrações de cortisona.
Esses tratamentos proporcionam alívio temporário, mas não eliminam a causa do problema. Se a dor ciática é causada por uma hérnia de disco, protrusão ou estenose do canal lombar, as recaídas podem ocorrer. Na verdade, cada paciente reage de um modo bastante específico, por isso a administração de medicamentos vai depender das condições de cada pessoa.
A fisioterapia reduz a dor do nervo. Os especialistas acreditam que a fisioterapia é a melhor opção para o tratamento dessa doença. A atividade física regular e os exercícios ajudam a fortalecer os músculos da coluna, abdômen e corrigir a postura de um indivíduo. Mas a fisioterapia e a reeducação postural são a chave para o controle da dor causada pela compressão do nervo ciático.
PRINCIPAIS FATORES DE RISCO PARA A DOR CIÁTICA
– OBESIDADE: Se o corpo estiver com o peso acima do limite recomendado poderá aumentar a pressão sobre a coluna vertebral, sobrecarregando músculos e ligamentos e gerando dores nas costas, além de outras complicações como a dor ciática;
– ENVELHECIMENTO: o avanço da idade provoca mudanças naturais na coluna vertebral;
– SEDENTARISMO: a ausência de exercícios físicos acaba enfraquecendo a musculatura de sustentação da coluna, tornando a coluna suscetível a dores lombares e o consequente surgimento da dor ciática;
– GRAVIDEZ: a fase resulta em modificações na anatomia da coluna vertebral, viabilizando a compressão do nervo ciático.
A dor ciática pode se manifestar de diferentes formas, dependendo de cada indivíduo. Em alguns casos, ela gera somente uma queimação local ou um desconforto mais simples. Já em outros, a dor pode tornar o indivíduo incapacitante, manifestando uma sensação de choque elétrico pelo trajeto do nervo.
QUER AFASTAR OS FATORES DE RISCO DA DOR CIÁTICA?
Mulheres e homens podem ser acometidos pela Dor Ciática. Portanto, atente para alguns cuidados:
– Evite realizar movimentos bruscos com a coluna vertebral, pois eles podem favorecer o pinçamento de nervos;
– Sempre flexione os joelhos quando for erguer um peso do chão;
– Dê preferência aos sapatos com saltos mais baixos;
– Procure manter uma boa postura. O hábito de utilizar posturas corretas deve ser desenvolvido, especialmente, quando houver necessidade de permanecer sentado ou em pé durante muito tempo. Mas sempre é importante realizar “intervalos” para sair da mesma posição;
– Pratique exercícios físicos que ajudem a fortalecer a musculatura de todo o corpo. O Pilates é uma excelente opção, que promove uma melhora no condicionamento físico e mental com um repertório diversificado de exercícios globais. Através da técnica, que trabalha fluidez, concentração, controle, centro de força, respiração e postura, o praticante consegue aumentar a sua consciência corporal, flexibilidade, equilíbrio e força muscular.
DIAGNÓSTICO E EXAMES
 Nenhum tipo de dor deve ser ignorado, principalmente, os tipos mais persistentes e que tendem a piorar com o tempo. Dores na coluna podem revelar simples contraturas ou distensões musculares de tratamento mais simples ou mesmo natural, mas também podem indicar a presença de doenças graves.
Nenhum tipo de dor deve ser ignorado, principalmente, os tipos mais persistentes e que tendem a piorar com o tempo. Dores na coluna podem revelar simples contraturas ou distensões musculares de tratamento mais simples ou mesmo natural, mas também podem indicar a presença de doenças graves.
A principal maneira de lidar com a dor nas costas é investigar, antes de mais nada, a sua causa. O diagnóstico precoce é fundamental para evitar o equívoco de uma doença que possa ser evidenciada como causa da dor, mas que, na verdade, não tenha associação e, assim, agravar a condição do paciente ao ser tratado de forma inadequada. O tratamento deve ser multidisciplinar, envolvendo diferentes tipos de exames a serem realizados por diversos médicos, para só então iniciar um atendimento específico para aquele quadro.
É muito importante alertar para os riscos da automedicação. Utilizar analgésicos, anti-inflamatórios e relaxantes musculares é perigoso, principalmente, se o paciente não sabe ainda a causa das dores nas costas e não recebeu uma prescrição médica adequada de medicamentos.
No entanto, o melhor tratamento ainda consiste na prevenção! Cuidados com a sobrecarga de trabalho e durante as atividades domésticas devem ser adotados. Bem como realizar momentos de relaxamento ao longo do dia. O exercício físico também é uma importante ferramenta, pois, uma vez praticado regularmente, proporciona a melhora do condicionamento físico, controlando o aparecimento de lesões e viabilizando preparo muscular para a rotina diária.
DOR NO NERVO CIÁTICO DURANTE A GRAVIDEZ
Durante a gestação também pode surgir a dor no nervo ciático. Nesse caso, a inflamação do nervo ocorre quando o nervo é esmagado devido ao aumento do útero causado pelo crescimento do bebê. Normalmente, o ganho de peso durante a gravidez é a principal causa da dor ciática. A dor do nervo é diferente das cãibras ou da dor lombar. É uma dor aguda que começa na parte de baixo da coluna e desce para as pernas.
Uma constante pressão sobre o nervo ciático acaba ocasionando dor nas costas durante a gestação, dentre outros problemas que podem se tornar comuns, como é o caso da fraqueza muscular nas pernas, por exemplo.
QUANTO TEMPO DURA A INFLAMAÇÃO DO NERVO CIÁTICO?
Cada paciente é único e apresenta condições muito específicas ao desenvolver a dor ciática. O tempo de cura vai depender mais da gravidade da doença. Em alguns casos, o paciente melhora com maior facilidade porque a inflamação aguda desaparece em poucos dias. Mas isso nem sempre ocorre e dependendo do tratamento (que deve ser realizado o quanto antes e da forma mais adequada) o paciente pode demorar mais tempo para alcançar sua recuperação. Normalmente, o tempo de recuperação é de cerca de 3/4 semanas com a terapia certa.
Se o caso do paciente se encaixa em procedimentos cirúrgicos, a recuperação completa precisará de cerca de dois meses. A cirurgia, no entanto, sempre será a última indicação.
Como evitar a dor nas costas? Qual a importância dos exercícios para coluna vertebral? Eles previnem a lesões como hérnia de disco e dor ciática? Acompanhe as respostas no programa Bem Estar da Rede Globo com o Dr Helder Montenegro, que é diretor do ITC Vertebral (Instituto de Tratamento da Coluna Vertebral).
PREVENINDO LESÕES NA COLUNA VERTEBRAL
 O primeiro sinal de dor dos pacientes mostra que os músculos começam a ficar atrofiados, ou seja, fracos. Isso pode ser visto em pesquisas com pacientes que têm dor na coluna. A musculatura abdominal é quem dá o sinal aos músculos que protegem a coluna vertebral para que eles fiquem fortalecidos. São músculos mais profundos, que ficam mais próximos da coluna vertebral e são eles que realmente a protegem. Esses músculos são conhecidos como multífidos.
O primeiro sinal de dor dos pacientes mostra que os músculos começam a ficar atrofiados, ou seja, fracos. Isso pode ser visto em pesquisas com pacientes que têm dor na coluna. A musculatura abdominal é quem dá o sinal aos músculos que protegem a coluna vertebral para que eles fiquem fortalecidos. São músculos mais profundos, que ficam mais próximos da coluna vertebral e são eles que realmente a protegem. Esses músculos são conhecidos como multífidos.
Muito se fala na musculatura do reto abdominal, mas a importância para a estabilização da coluna está em um músculo mais interno, que se chama transverso abdominal. O trabalho com exercícios para a coluna vertebral visa o fortalecimento do transverso abdominal, pois ele vai ajudar os multífidos, que são os músculos mais profundos e que ficam próximos à coluna vertebral, evitando assim lesões, inclusive a dor ciática.
O corpo humano tem uma “cinta natural” que faz a estabilização da coluna. A proteção da coluna vertebral acontece quando o transverso dá o sinal aos multífidos, que se contraem e protegem a coluna durante exercícios e atividades diárias. Esses músculos envolvem toda a parte abdominal. Apenas o fortalecimento da musculatura profunda não resolve todo o problema. Os exercícios para a coluna vertebral também precisam trabalhar os músculos superficiais, completando assim a “cinta natural” que estabiliza a coluna vertebral.
Dos músculos superficiais, os mais importantes são os que envolvem o quadril, que são os glúteos. A contração correta de toda a musculatura superficial e profunda permite uma estabilização completa que viabiliza a prática de atividades físicas, domésticas e o que mais o corpo humano precisar fazer no dia a dia. Tudo isso sem sentir dor na coluna vertebral.
EXERCÍCIOS FÍSICOS NO AMBIENTE ACADEMIA
As pessoas acometidas de dor ciática foram as que nos levaram a montar o nosso programa de exercícios de fortalecimento muscular especial para os músculos das costas. Tudo começou devido ao alto número de pacientes que tinham recorrência com dor ciática. A frequência com que recebíamos e ainda recebemos no nosso consultório pacientes com dores oriundas de alongamentos e exercícios incorretos realizados nas academias e estúdios de pilates é assustadora. A população tem procurado esses centros no intuito de melhorar a sua qualidade de vida, e não para se machucar. Trabalhar com pessoas que sofrem de dores nas costas e programar exercícios específicos é um tema novo para os profissionais de educação física e os fisioterapeutas. Ainda não existe na grade curricular dessas duas formações uma escala de aprendizagem sufi ciente para prevenir esses acidentes constantes. Foi nesse sentido que iniciamos uma série de reuniões científicas com médicos ortopedistas especialistas em coluna, radiologistas, profissionais de educação física e fisioterapeutas, a fim de eliminar os exercícios que traziam prejuízos para a coluna vertebral dos nossos pacientes. Dessa forma, nos empenhamos nesse assunto e montamos também uma grade de exercícios especiais que são benéficos e contra-indicamos outros exercícios que sejam prejudiciais para quem tem problema na coluna.
Conforme bem estabelecido na literatura, as crises que acometem a coluna vertebral, notadamente a região lombar, decorrem de inúmeros fatores, sendo a maioria passível de modificação. Seguindo essa linha de raciocínio, um plano de ação para prevenir novas crises deveria focar incondicionalmente os fatores potencialmente modificáveis. O problema é que, nesse caso, serão necessários investimentos em médio e longo prazo, que exigem persistência e disciplina, condições cada vez mais em falta em um mundo que hipervaloriza a comodidade pessoal e abusa da tecnologia.
É tentadora e parece lógica a opção pelo repouso total após uma crise de dor nas costas, mas a literatura demonstra com muita clareza que o imobilismo está entre as piores decisões que se pode adotar na presença de dor crônica na coluna vertebral. Obviamente, durante uma crise aguda de lombalgia, os movimentos do tronco e dos membros ficam bastante comprometidos. Mas, após diagnóstico adequado e tratamento médico da fase aguda, é recomendável o retorno gradual às atividades físicas cotidianas e, em seguida, ao programa de exercícios que deverá receber alguns ajustes. Normalmente, essa sequência somente é possível após tratamento fisioterapêutico.
Quanto mais restrições o indivíduo apresentar, mais próximo deve ser o acompanhamento profissional. Afinal, até exercícios simples podem desencadear uma crise de dor, caso não sejam executados com técnica adequada. Se questões de ordem operacional ou financeira não permitirem uma supervisão profissional adequada, o programa de exercícios deverá ser elaborado com margem de segurança ampliada (exercícios mais simples e com menor intensidade), mesmo sabendo que a velocidade e a magnitude dos resultados serão menores.
Métodos utilizados
Uma das evidências mais claras no estudo da dor nas costas é que não há como definir qual o programa de exercícios mais indicado. É frequente o indivíduo acometido de problemas na coluna vertebral seguir a recomendação de exercícios físicos do profissional de saúde (médico ou fisioterapeuta) que o tratou. Porém, nem sempre é possível garantir que esse profissional conheça as opções, os ajustes e os métodos disponíveis, e que considerou na sua sugestão questões operacionais e motivacionais, essenciais para garantir uma aderência adequada ao programa de exercícios. Não há uma fórmula pronta, uma “receita de bolo” que possa ser aplicada indistintamente em todas as pessoas com o mesmo diagnóstico que causa dor na coluna vertebral. A diversidade dos métodos utilizados, a competência do profissional responsável e a natureza multifatorial dos problemas que acometem a coluna vertebral inviabilizam a adoção de um protocolo único.
 Há estudos demonstrando a eficiência de pilates, treinamento funcional, musculação convencional, ioga, caminhada, entre outros, no alívio dos sintomas e na melhora da qualidade de vida. Parece que o principal determinante dos resultados é como os exercícios são prescritos e supervisionados. Além das informações decorrentes de relatórios dos profissionais de saúde que acompanharam as fases iniciais do problema, dos laudos dos exames de imagem e da avaliação física inicial, antes da prescrição de exercícios propriamente dita, é fundamental compreender como se sente um indivíduo recém-chegado de um tratamento de quadro agudo ou crônico de dor na coluna vertebral: inseguro sobre suas possibilidades de movimento, com muito medo de novas crises e, no caso de praticantes regulares de atividade física, ansioso para treinar. Respeitar esse momento de retorno, atentar para as particularidades de cada caso e progredir de acordo com as respostas aos exercícios aumenta bastante a chance de sucesso.
Há estudos demonstrando a eficiência de pilates, treinamento funcional, musculação convencional, ioga, caminhada, entre outros, no alívio dos sintomas e na melhora da qualidade de vida. Parece que o principal determinante dos resultados é como os exercícios são prescritos e supervisionados. Além das informações decorrentes de relatórios dos profissionais de saúde que acompanharam as fases iniciais do problema, dos laudos dos exames de imagem e da avaliação física inicial, antes da prescrição de exercícios propriamente dita, é fundamental compreender como se sente um indivíduo recém-chegado de um tratamento de quadro agudo ou crônico de dor na coluna vertebral: inseguro sobre suas possibilidades de movimento, com muito medo de novas crises e, no caso de praticantes regulares de atividade física, ansioso para treinar. Respeitar esse momento de retorno, atentar para as particularidades de cada caso e progredir de acordo com as respostas aos exercícios aumenta bastante a chance de sucesso.
Antes de qualquer estímulo específico para os músculos responsáveis pela estabilidade e mobilidade da coluna vertebral, é necessário um ponto de partida. Ou seja, o profissional de saúde responsável pela prescrição de exercícios precisa saber qual o nível inicial de complexidade motora e intensidade do treinamento de tal forma que os exercícios consigam gerar as adaptações fisiológicas necessárias para proteção da coluna vertebral sem expor essa mesma estrutura ao risco de lesão. Nesse caso, uma avaliação física específica e adaptada para o egresso de uma crise da coluna vertebral poderá trazer as respostas desejadas.
Concluída a avaliação, o responsável também deverá determinar nível de supervisão profissional durante os exercícios. De um modo geral, um dos principais objetivos dos programas de condicionamento físico para indivíduos com dor na coluna vertebral é o desenvolvimento dos componentes da aptidão física associados ao estado de saúde.
Aptidão física relacionada à saúde congrega características que, em níveis adequados, possibilitam maior eficiência para o trabalho e lazer, além de reduzir risco de desenvolver doenças ou condições crônicas não transmissíveis associadas ao sedentarismo. Sempre que os objetivos de um programa de exercícios incluírem prevenção, manutenção ou recuperação da saúde, os principais componentes da aptidão física relacionada à saúde deverão ser contemplados. Assim, o programa deverá incluir:
Treinamento da flexibilidade
Posturas de alongamento estático ou exercícios dinâmicos de mobilidade.
Treinamento aeróbio
Prática contínua ou fracionada de exercícios predominantemente cíclicos como: caminhada, ciclismo, corrida, natação, circuito aeróbio (treinamento consecutivo em dois ou três ergômetros diferentes. Exemplo: em vez de caminhar 30 minutos na esteira ergométrica, o treinamento pode incluir 15 minutos de caminhada na esteira, 10 minutos na bicicleta ergométrica e 5 minutos no elíptico).
Treinamento da força muscular
Fundamentado na execução de exercícios resistidos (quando os movimentos acontecem contra alguma resistência externa como um halter, uma barra, um extensor de borracha, etc). O grau de participação de cada um desses componentes deverá variar de acordo com os objetivos, nível de condicionamento físico individual, restrições de saúde, disponibilidade de tempo e motivação. No caso específico de indivíduos que apresentam dor na coluna vertebral, as principais recomendações para prescrição e supervisão de exercícios resistidos com foco na Aptidão Física Relacionada à Saúde (AFRS) são:
1 – Explicar que, durante eventuais crises agudas, o treinamento deverá ser ajustado ou suspenso até a liberação do profissional de saúde responsável pelo tratamento.
2 – Incluir exercícios corretivos para os padrões de movimentos disfuncionais.
3 – Priorizar os exercícios de flexibilidade e mobilidade para os músculos mais tensionados e articulações com restrição na amplitude de movimento.
4 – Para o treinamento aeróbio, é importante destacar que os sintomas relacionados às regiões corporais acometidas devem atuar como parâmetros de volume e intensidade do treinamento.
5 – Estimular os diferentes componentes da força muscular de forma progressiva e gradual, selecionando exercícios que não evidenciem sintomas.
Treinamento aeróbio
 Para indivíduos egressos de crises recentes de lombalgia/cervicalgia, a prescrição do treinamento aeróbio não deverá utilizar o resultado de testes específicos para determinar a capacidade cardiorrespiratória como único parâmetro, já que a coluna vertebral está diretamente envolvida na maior parte dos exercícios aeróbios. Sugiro que o treinamento inclua alguns ajustes de modo a obter resultados tanto na melhora da aptidão quanto no consumo calórico sem promover sobrecarga relevante para as estruturas de risco. Além disso, convém salientar que o histórico de crises incapacitantes e a possível deficiência dos sistemas envolvidos com estabilização vertebral não permitem atividades aeróbias mais intensas ou prolongadas nesse reinício de treinamento.
Para indivíduos egressos de crises recentes de lombalgia/cervicalgia, a prescrição do treinamento aeróbio não deverá utilizar o resultado de testes específicos para determinar a capacidade cardiorrespiratória como único parâmetro, já que a coluna vertebral está diretamente envolvida na maior parte dos exercícios aeróbios. Sugiro que o treinamento inclua alguns ajustes de modo a obter resultados tanto na melhora da aptidão quanto no consumo calórico sem promover sobrecarga relevante para as estruturas de risco. Além disso, convém salientar que o histórico de crises incapacitantes e a possível deficiência dos sistemas envolvidos com estabilização vertebral não permitem atividades aeróbias mais intensas ou prolongadas nesse reinício de treinamento.
Recomendações importantes para segurança no treinamento aeróbio para indivíduos com dor crônica na coluna vertebral
1 – Evitar atividades físicas que promovam impactos ou microimpactos sucessivos sem a possibilidade de amortecimento satisfatório.
2 – Evitar treinamento aeróbio utilizando uma única modalidade por tempo prolongado. Para treinos aeróbios mais prolongados, sugiro a utilização de treinos fracionados (executados em períodos diferentes do dia) ou circuito aeróbio.
3 – Evitar rotação do pescoço/tronco ao manter conversa paralela durante treinamento aeróbio na academia.
4 – Ao final da atividade, incluir pelo menos um exercício de alongamento-relaxamento para musculatura adjacente às regiões da coluna vertebral acometidas por lesão/dor.
5 – Ao realizar caminhadas, evitar passada muito ampla e terrenos com aclive/declive acentuado (na esteira ergométrica, evite inclinação superior a 2%).
6 – Durante aulas de Spinning, muita atenção na manutenção das curvaturas fisiológicas da coluna vertebral, pois, quando o aluno se senta com os cotovelos estendidos e projeta a cabeça para visualizar o professor, há um aumento da lordose cervical que leva a um tensionamento excessivo em vários músculos.
7 – Há uma ideia equivocada que bicicletas horizontais com encosto vertical são mais seguras para a coluna vertebral. Acontece que a flexão do quadril mais acentuada e encostos verticais que não preservam a curvatura lombar acabam aumentando a pressão intervertebral e causando desconforto lombar.
8 – É muito difícil alguém conseguir manter a coluna em uma posição neutra durante treinamento aeróbio no remo ergômetro, ou seja, evite essa modalidade se apresenta histórico de crises recorrentes de lombalgia, com ou sem diagnóstico definido.
Flexibilidade
É importante considerar que os exercícios de alongamento e mobilidade são fundamentais para garantir uma distribuição equilibrada das forças musculares que atuam nas articulações, incluindo as pequenas articulações da coluna vertebral. Para aumentar a mobilidade articular, a elasticidade muscular e minimizar possíveis riscos avaliados, o programa de exercícios deve incluir estímulos frequentes que possam ser reproduzidos mais de uma vez ao dia.
Abaixo algumas recomendações sobre o treinamento da flexibilidade para indivíduos com dor na coluna vertebral:
1 – Antes dos treinos aeróbios ou das práticas esportivas, deverão ser incluídos exercícios de mobilidade articular (movimentos progressivos buscando amplitudes importantes) que contribuirão para o aquecimento das estruturas músculoarticulares que serão solicitadas na atividade;
2 – O foco dos alongamentos que buscam o desenvolvimento da flexibilidade deverá ser nas estruturas que apresentaram maior déficit de flexibilidade na avaliação pré-participação (necessidade de auxílio profissional em algumas posturas).
3 – Após exercícios resistidos ou aeróbios, vale a pena incluir 1 ou 2 exercícios globais e de baixa intensidade, buscando essencialmente relaxamento muscular.
4 – Evitar alongamento dos isquiotibiais, através da flexão passiva do quadril em decúbito dorsal. Esta posição poderá estressar o nervo ciático produzindo dor e ocasionar espasmos na musculatura paravertebral.
5 – Em função do histórico de compressões nervosas na região lombar, os alongamentos deverão ser realizados com bastante cautela, visto que um alongamento neural intenso ou prolongado demais pode comprometer a função nervosa.
6 – Indivíduos com encurtamento muscular generalizado terão muita dificuldade de realizar sozinhos alongamentos das grandes cadeias musculares e dificilmente conseguirão manter a coluna vertebral em posição de segurança. A solução é dar preferência para alongamentos segmentados ou sugerir terapias mais individuais como RPG Souchard, Pilates ou sessões particulares de alongamento assistido.
7 – Os profissionais de Educação Física deverão educar seus alunos sobre técnicas de alongamento, estimulando a percepção corporal para que eles saibam e sintam quais as estruturas que estão sendo alongadas e quais são as posições de risco.
Força muscular
 Prescrever exercícios resistidos para indivíduos com histórico de dor na coluna vertebral não é tarefa simples e implica, além do conhecimento sobre os fatores determinantes da dor, a compreensão do processo de estabilização da coluna vertebral, o domínio da técnica de execução, para garantir que os músculos sejam ativados de acordo com os objetivos, e noção apurada das progressões dos exercícios. É relativamente frequente que o fisioterapeuta ou o profissional de Educação Física que recebe o paciente/aluno egresso de uma crise na coluna vertebral seja conservador na escolha dos exercícios, posições e métodos adotados. Porém, treinar um indivíduo procurando, apenas, evitar situações de risco é abrir mão do potencial preventivo do treinamento e não prepará-lo para as exigências do cotidiano, incluindo mobilização de cargas e prática esportiva. Apesar da abordagem sempre ser global, o treinamento da força muscular deverá recair invariavelmente sobre os músculos responsáveis pela estabilidade da coluna vertebral. Esse grupo de músculos compõe a região conhecida como core (núcleo). O core é constituído de uma unidade integrada composta de 29 pares de músculos que suportam o complexo quadril-pélvis-lombar (QPL). Pode-se fazer uma analogia com uma “caixa” na região central do corpo, em que se localiza o centro de gravidade e na qual basicamente todos os movimentos dos membros se iniciam.
Prescrever exercícios resistidos para indivíduos com histórico de dor na coluna vertebral não é tarefa simples e implica, além do conhecimento sobre os fatores determinantes da dor, a compreensão do processo de estabilização da coluna vertebral, o domínio da técnica de execução, para garantir que os músculos sejam ativados de acordo com os objetivos, e noção apurada das progressões dos exercícios. É relativamente frequente que o fisioterapeuta ou o profissional de Educação Física que recebe o paciente/aluno egresso de uma crise na coluna vertebral seja conservador na escolha dos exercícios, posições e métodos adotados. Porém, treinar um indivíduo procurando, apenas, evitar situações de risco é abrir mão do potencial preventivo do treinamento e não prepará-lo para as exigências do cotidiano, incluindo mobilização de cargas e prática esportiva. Apesar da abordagem sempre ser global, o treinamento da força muscular deverá recair invariavelmente sobre os músculos responsáveis pela estabilidade da coluna vertebral. Esse grupo de músculos compõe a região conhecida como core (núcleo). O core é constituído de uma unidade integrada composta de 29 pares de músculos que suportam o complexo quadril-pélvis-lombar (QPL). Pode-se fazer uma analogia com uma “caixa” na região central do corpo, em que se localiza o centro de gravidade e na qual basicamente todos os movimentos dos membros se iniciam.
Normalmente, os principais músculos que compõem a região do core podem ser divididos da seguinte forma:
– Locais: abrangem os músculos intrínsecos e as regiões mais profundas de alguns músculos mais superficiais que têm sua origem ou inserção diretamente nas vértebras. Esses músculos controlam a estabilidade intervertebral.
– Globais: abrangem os músculos superficiais que não têm contato direto com as vértebras e atuam no controle das forças externas, da orientação e postura do complexo QPL, além do equilíbrio de todo o corpo.
Se a região do core contém grupos musculares tão distintos e com ações diferentes, o treinamento também deveria ser diversificado. Uma proposta coerente deveria incluir estímulos específicos para desenvolver controle motor nos músculos locais (mais profundos) e estímulos para desenvolver as diferentes manifestações da força nos músculos globais (mais superficiais). É importante lembrar que, para a maioria dos movimentos, os músculos não atuam de forma exclusiva. Dessa forma, tanto a musculatura local quanto a global trabalham em sinergia. Para garantir que os músculos que compõem a região do core continuem eficientes, tanto para proteção da coluna vertebral quanto para as capacidades funcional e esportiva, torna-se absolutamente indispensável a progressão em relação ao tipo de exercício, volume, intensidade, planos de execução e velocidade. A decisão sobre o momento certo de incrementar intensidade sem expor a estrutura ao dano deve se basear em critérios definidos pela literatura e na velocidade da resposta do praticante.
Exemplos de progressão para treinamento do core:
1 – Ativar musculatura local: sem movimento dos membros, com movimento dos membros.
2 – Diminuição da base de suporte.
3 – Redução dos pontos de apoio.
4 – Aumento da duração do estímulo ou do número de repetições.
5 – Progressão de movimentos estáticos para Progressão de dinâmicos.
6 – Progressão de movimentos simples para complexos.
7 – Progressão de lento para rápido (inclusão do treinamento de potência).
8 – Incremento de sobrecarga.
Ciente da lesão responsável pela crise de dor e fundamentado na avaliação da aptidão física relacionada à saúde, o profissional de Educação Física poderá prescrever inicialmente uma sequência de exercícios resistidos com as seguintes características:
1 – Evitar quaisquer movimentos que produzam dor/desconforto na região acometida da coluna vertebral.
2 – Concentração e consciência corporal para ativar adequadamente os músculos estabilizadores profundos (retreinamento da musculatura local).
3 – A predominância das fibras do tipo I na musculatura responsável pela estabilidade da coluna vertebral implica foco nos estímulos para a resistência de força.
4 – Participação consciente dos movimentos respiratórios durante o trabalho muscular.
5 – Estimular a manutenção da neutralidade da coluna vertebral; porém, na impossibilidade de mantê-la através da própria consciência corporal, o profissional responsável pode “fabricar” as curvaturas fisiológicas da coluna com adaptações posicionais (ex: executar um exercício para membros superiores na posição de joelhos, facilitando a lordose lombar) ou implementos externos (ex: incluir um rolo de espuma entre o encosto vertical e a região lombar durante a execução do “Leg-Press”).
6 – Nessa fase inicial, ativar músculos responsáveis pela estabilização com pouca movimentação dos membros e uso frequente de posturas isométricas.
7 – Estimular todas as regiões do core (anterior, posterior e antirrotacionais).
8 – Priorizar exercícios de baixa complexidade motora. É muito importante para a aderência ao treinamento que o indivíduo se sinta capaz de realizar os movimentos solicitados.
9 – Uma vez que o indivíduo tenha melhorado seus padrões de movimento e acumulado uma equilibrada mistura de estabilidade e mobilidade, poderá progredir de exercícios predominantemente corretivos para o desempenho em qualquer dimensão.
TRATAMENTO NÃO CIRÚRGICO PARA A COLUNA VERTEBRAL
 O ITC Vertebral desenvolveu uma técnica de tratamento para a coluna vertebral sem procedimentos invasivos. Os pacientes são tratados de acordo com os sintomas e sinais da dor. Não existe um trabalho padrão e é aí que consiste um dos grandes diferenciais do ITC Vertebral: o indivíduo passa por uma avaliação criteriosa, sendo direcionado, a partir dessa primeira etapa, para um atendimento personalizado. Fala-se, portanto, em “Subclassificação” das dores na coluna vertebral, os critérios de tratamento obedecem às características individuais do estado clínico do paciente.
O ITC Vertebral desenvolveu uma técnica de tratamento para a coluna vertebral sem procedimentos invasivos. Os pacientes são tratados de acordo com os sintomas e sinais da dor. Não existe um trabalho padrão e é aí que consiste um dos grandes diferenciais do ITC Vertebral: o indivíduo passa por uma avaliação criteriosa, sendo direcionado, a partir dessa primeira etapa, para um atendimento personalizado. Fala-se, portanto, em “Subclassificação” das dores na coluna vertebral, os critérios de tratamento obedecem às características individuais do estado clínico do paciente.
Esse trabalho é baseado numa pesquisa científica que foi iniciada em 1995 em Pittsburg, EUA, depois foi revisada em 2005 e 2010 por Jullie Fritz e publicada nos principais jornais e revistas científicas do mundo. A pesquisa identificou que para cada tipo de dor existem diretrizes de tratamento a serem seguidas, ou seja, as manifestações dolorosas são classificadas e recebem tratamento específico, podendo ser: manipulação ou mobilização articular; a mesa de tração; exercícios direcionais; a estabilização segmentar vertebral e a estabilização dinâmica, que atuam fortalecendo a musculatura profunda da coluna. Esses são os quatro caminhos preconizados pela pesquisa de subclassificação.
O ITC Vertebral incorporou a devida pesquisa ao trabalho clínico e acrescentou à subclassificação os exercícios e o acompanhamento ao paciente no pós-tratamento. A atenção especial ao pós-tratamento (com um programa completo de fortalecimento muscular) é decorrente do caráter degenerativo das lesões na coluna, que não têm cura. O tempo de duração do programa de tratamento não é prolongado, em dois meses são obtidos 87% de bons resultados até em pacientes mais graves.
Mas além do embasamento científico, todos os mais de 236 fisioterapeutas da rede apresentam uma excelente formação técnica com experiências clínicas que capacitam o profissional a atender às demandas individuais dos pacientes.